Différences entre versions de « Diabète mellitus »
De médecine.top
| (64 versions intermédiaires par le même utilisateur non affichées) | |||
| Ligne 2 : | Ligne 2 : | ||
* Le '''dépistage''' du diabète de type 1 (recherche d'auto-anticorps) chez un '''patient asymptomatique''' n'est pas recommandé. | * Le '''dépistage''' du diabète de type 1 (recherche d'auto-anticorps) chez un '''patient asymptomatique''' n'est pas recommandé. | ||
== Diagnostic == | == Diagnostic == | ||
| − | [[Fichier:Diabète mellitus diagnostic.png|300px|vignette|centre|Source: | + | [[Fichier:Diabète mellitus diagnostic.png|300px|vignette|centre|Source: CHUV, Prof. Pitteloud et Dre Marino]] |
| − | + | * <u>Diagnostic:</u> '''l'un''' des tests suivants positif '''à deux reprises''' | |
| − | * Dosage de l'hémoglobine glyquée (HbA<sub>1c</sub>) ≥ 6,5 % ('''CAVE''' sous-évalué en cas d'anémie) | + | ** Dosage de l'hémoglobine glyquée (HbA<sub>1c</sub>) ≥ 6,5 % ('''CAVE''' sous-évalué en cas d'anémie) |
| − | * Glycémie plasmatique à jeûn (dosage effectué à jeûn depuis 8h ou régime zéro calorie) ≥ 7 mmol/l | + | ** Glycémie plasmatique à jeûn (dosage effectué à jeûn depuis 8h ou régime zéro calorie) ≥ 7 mmol/l |
| − | * Test de tolérance orale au glucose (OGTT; prise de 75 g de glucose, puis glycémie 2h plus tard) ≥ 11,1 mmol/l ('''meilleure sensibilité''' par rapport aux deux tests précédents) | + | ** Test de tolérance orale au glucose (OGTT, HGPO; prise de 75 g de glucose, puis glycémie 2h plus tard) ≥ 11,1 mmol/l ('''meilleure sensibilité''' par rapport aux deux tests précédents) |
| + | * <u>Remarques:</u> L'HbA<sub>1c</sub> ne convient pas comme critère diagnostique dans les situations suivantes<ref>[https://www.sgedssed.ch/fileadmin/user_upload/6_Diabetologie/62_Empfehlungen_Hausarzt/Position-SGED_Diagnose-mit-HbA1c_2011_FR_1_.pdf Mesures du HbA<sub>1c</sub> pour le diagnostic du diabète sucré - prise de position de la SGED/SSED (2011)]</ref> → dosage de la '''fructosamine''' (albumine glyquée) | ||
| + | ** Hémoglobinopathies (HbS, HbC, HbF, HbE) | ||
| + | ** Turnover érythrocytaire augmenté (anémie hémolytique, transfusions sanguines et hémolyse subclinique lors de VIH) | ||
| + | ** Insuffisance hépatique ou rénale sévère | ||
| + | ** Diabète gestationnel, diabète de type 1 ou diabète sucré associé à une fibrose cystique | ||
| + | ** Attention à l'interférence avec un déficit en fer (qui donne une HbA<sub>1c</sub> faussement élevée), la prise de doses élevées de vitamine C et E et l’âge (plus de 70 ans HbA<sub>1c</sub> + 0,4%) | ||
== Entités == | == Entités == | ||
=== Diabète de type 1 === | === Diabète de type 1 === | ||
==== Auto-immun (type 1A) ==== | ==== Auto-immun (type 1A) ==== | ||
| − | Présence | + | Présence '''≥1 auto-anticorps''': |
* '''Ac anti-acide glutamique décarboxylase (GAD65)''' | * '''Ac anti-acide glutamique décarboxylase (GAD65)''' | ||
* '''Ac anti-tyrosine phosphatases IA-2 et IA-2β''' | * '''Ac anti-tyrosine phosphatases IA-2 et IA-2β''' | ||
| − | * Ac anti-îlots de Langerhans | + | * Ac anti-îlots de Langerhans (moins spécifiques) |
* Ac anti-insuline | * Ac anti-insuline | ||
* Ac anti-transporteurs du zinc (Zn T-8) | * Ac anti-transporteurs du zinc (Zn T-8) | ||
| + | |||
| + | ===== ''Latent autoimmune diabetes in adults (LADA)'' ===== | ||
| + | * Auto-anticorps positifs | ||
| + | * Âge adulte au moment de la survenue du diabète (>35 ans) | ||
| + | * Insulino-indépendance transitoire (au moins lors des 6 premiers mois après le diagnostic | ||
==== Idiopathique (type 1B) ==== | ==== Idiopathique (type 1B) ==== | ||
| − | + | '''Absence d'auto-anticorps''' | |
| + | * Plus fréquent chez les patients de descendance asiatique ou africaine | ||
=== Diabète de type 2 === | === Diabète de type 2 === | ||
[[Fichier:DT2 SSED.png|400px|vignette|centre|Source: https://www.sgedssed.ch/fr/diabetologie/recommandations-de-la-ssed-diabetologie]] | [[Fichier:DT2 SSED.png|400px|vignette|centre|Source: https://www.sgedssed.ch/fr/diabetologie/recommandations-de-la-ssed-diabetologie]] | ||
| + | |||
=== ''Maturity-onset diabetes of youth (MODY)'' === | === ''Maturity-onset diabetes of youth (MODY)'' === | ||
=== Diabète gestationnel === | === Diabète gestationnel === | ||
| + | * <u>Dépistage:</u> entre 24 et 28 semaines SA | ||
| + | * <u>Diagnostic:</u> test de surcharge avec 75 g de glucose oral à réaliser pour toutes les femmes entre 24 et 28 semaines + glycémie à 1h et à 2h | ||
| + | ** Glycémie à jeun ≥ 5,1 mmo/l | ||
| + | ** Glycémie à 1 h ≥ 10 mmol/l | ||
| + | ** Glycémie à 2 h ≥ 8,5 mmol/l | ||
| + | ** Un seul critère est suffisant pour poser le diagnostic | ||
| + | * <u>Remarques:</u> | ||
| + | ** Concerne 10–15% des grossesses | ||
| + | ** Risque augmenté de macrosomie et de dystocie. Risque de récidive de DG à la prochaine grossesse. | ||
| + | ** Risque augmenté de DM type 2: dépistage du DM recommandé dans les 4–6 s post-partum puis tous les 3 ans. | ||
| + | ** Le dosage de la glycémie doit être réalisé sur du plasma veineux et il est important de s’assurer que la femme est réellement à jeun depuis minuit. Les dosages capillaires ne sont pas suffisamment fiables pour être utilisés lors du diagnostic. | ||
| + | ** Le tube de sang doit être spécifiquement conçu pour ce dosage, donc inclure un inhibiteur de la glucose oxydase (sinon, on constate une diminution de l’ordre de 1 mmol/L par heure de délai avant le dosage) | ||
== Prise en charge == | == Prise en charge == | ||
| Ligne 35 : | Ligne 60 : | ||
* Diabète de type 1: recommandation d'un schéma '''basal-prandial''' | * Diabète de type 1: recommandation d'un schéma '''basal-prandial''' | ||
* Diabète de type 2: | * Diabète de type 2: | ||
| − | [[Fichier:DT2 traitement 1.png|400px|vignette|centré|Source SSED]] | + | ** [[Fichier:DT2 traitement 1.png|400px|vignette|centré|Source SSED]] |
| − | [[Fichier:DT2 traitement 2.png|400px|vignette|centré|Source SSED]] | + | ** [[Fichier:DT2 traitement 2.png|400px|vignette|centré|Source SSED]] |
| − | [[Fichier:DT 2 Résumé.png|500px|vignette|centré]] | + | ** [[Fichier:DT 2 Résumé.png|500px|vignette|centré]] |
<span id="Molécules"></span> | <span id="Molécules"></span> | ||
{| class="wikitable" | {| class="wikitable" | ||
| Ligne 44 : | Ligne 69 : | ||
! Avantages | ! Avantages | ||
! Inconvénients | ! Inconvénients | ||
| + | ! Intro | ||
|- | |- | ||
| '''Biguanides''' | | '''Biguanides''' | ||
| Ligne 49 : | Ligne 75 : | ||
| Efficacité: +++ | | Efficacité: +++ | ||
| Risque d'[[Acidose métabolique|acidose lactique]] | | Risque d'[[Acidose métabolique|acidose lactique]] | ||
| + | | 500 (−1000) mg 1×/j pdt 7j puis 500 (−1000) mg 2×/j si bonne tolérance digestive<ref>[https://www.revmed.ch/revue-medicale-suisse/2015/revue-medicale-suisse-477/metformine-nouvelles-donnees-pour-une-ancienne-molecule Rev Med Suisse 2015; 11: 1222-6]</ref> | ||
|- | |- | ||
| '''Agonistes du récepteur au GLP-1''' | | '''Agonistes du récepteur au GLP-1''' | ||
| − | | Lixisénatide<br>Exénatide à durée d’action prolongée<br>'''Liraglutide'''<br>Sémaglutide<br>Dulaglutide | + | | Lixisénatide<br>Exénatide à durée d’action prolongée<br>'''Liraglutide''' ([https://compendium.ch/fr/product/1137652-victoza-sol-inj-6-mg-ml Victoza®], [https://compendium.ch/product/1339731-saxenda-sol-inj-6-mg-ml Saxenda®])<br>Sémaglutide ([https://compendium.ch/fr/product/1390144-ozempic-dualdose-2-mg-1-5ml-0-25-ou-0-5-mg-dose Ozempic®])<br>Dulaglutide |
| Efficacité: +++<br>Réduction des événements cardiovasculaires en prévention 2°<br>Néphroprotection: réduction de l'apparition d'albuminurie<br>Réduction des AVC<br>Perte pondérale | | Efficacité: +++<br>Réduction des événements cardiovasculaires en prévention 2°<br>Néphroprotection: réduction de l'apparition d'albuminurie<br>Réduction des AVC<br>Perte pondérale | ||
| Injection doit être acceptée par le patient | | Injection doit être acceptée par le patient | ||
(Augmentation du risque de pancréatite pour le liraglutide ?) | (Augmentation du risque de pancréatite pour le liraglutide ?) | ||
| + | | inj ss-cut 1×/j (ou 1×/s pour sémaglutide) | ||
|- | |- | ||
| − | | '''Inhibiteurs du | + | | '''Inhibiteurs du SGLT2''' |
| − | | Canagliflozine<br>Dapagliflozine<br>'''Empagliflozine'''<br>Ertugliflozine | + | | Canagliflozine<br>Dapagliflozine (Forxiga®)<br>'''Empagliflozine''' (Jardiance®)<br>Ertugliflozine |
| Efficacité: ++<br>Réduction des événements cardiovasculaires en prévention 2°<br>Néphroprotection: la réduction du DFGe de 40 à 50%, le ralentissement de la progression de la maladie rénale et le temps avant la mise en dialyse.<br>Perte pondérale<br>Baisse de la pression artérielle | | Efficacité: ++<br>Réduction des événements cardiovasculaires en prévention 2°<br>Néphroprotection: la réduction du DFGe de 40 à 50%, le ralentissement de la progression de la maladie rénale et le temps avant la mise en dialyse.<br>Perte pondérale<br>Baisse de la pression artérielle | ||
| '''Risque d'[[Acidose métabolique|acidocétose]] diabétique <u>euglycémique</u>''' → stopper en cas d'affection aiguë<br>Risque d'infections génitales<br>Polyurie, polydipsie | | '''Risque d'[[Acidose métabolique|acidocétose]] diabétique <u>euglycémique</u>''' → stopper en cas d'affection aiguë<br>Risque d'infections génitales<br>Polyurie, polydipsie | ||
| + | | | ||
|- | |- | ||
| − | | '''Inhibiteurs de la | + | | '''Inhibiteurs de la DPP-4''' |
| − | | Alogliptine<br>Linagliptine<br>Saxagliptine<br>Sitagliptine<br>Vildagliptine | + | | Alogliptine<br>Linagliptine<br>Saxagliptine<br>Sitagliptine (Januvia®)<br>Vildagliptine |
| Efficacité: ++<br>Neutre dans la prise pondérale<br>Faible risque d'hypoglycémie | | Efficacité: ++<br>Neutre dans la prise pondérale<br>Faible risque d'hypoglycémie | ||
| Pas d'effet positif sur les événements cardiovasculaires | | Pas d'effet positif sur les événements cardiovasculaires | ||
| + | | | ||
|- | |- | ||
| '''Sulfonylurées''' | | '''Sulfonylurées''' | ||
| Ligne 70 : | Ligne 100 : | ||
| Efficacité: +++ | | Efficacité: +++ | ||
| Prise pondérale<br>'''Hypoglycémie'''<br>Sauf '''gliclazide''' = sulfonylurée de choix | | Prise pondérale<br>'''Hypoglycémie'''<br>Sauf '''gliclazide''' = sulfonylurée de choix | ||
| + | | | ||
|- | |- | ||
| '''Thiazolidinediones (glitazones)''' | | '''Thiazolidinediones (glitazones)''' | ||
| Ligne 75 : | Ligne 106 : | ||
| Efficacité: +++ | | Efficacité: +++ | ||
| Prise pondérale<br>'''A proscrire dans l'[[insuffisance cardiaque]]'''<br>Pas intégrées dans les recommandations vu les faibles parts de marché<br>Pioglitazone: risque augmenté de carcinome de la vessie après ttt > 1 année | | Prise pondérale<br>'''A proscrire dans l'[[insuffisance cardiaque]]'''<br>Pas intégrées dans les recommandations vu les faibles parts de marché<br>Pioglitazone: risque augmenté de carcinome de la vessie après ttt > 1 année | ||
| + | | | ||
|- | |- | ||
| '''Glinides''' | | '''Glinides''' | ||
| Ligne 80 : | Ligne 112 : | ||
| | | | ||
| Pas intégrées dans les recommandations vu les faibles parts de marché | | Pas intégrées dans les recommandations vu les faibles parts de marché | ||
| + | | | ||
|} | |} | ||
| + | == Insulines == | ||
| + | * Indications à l'insulinothérapie<ref>L'essentiel Diabète - F. Jornayvaz</ref>: | ||
| + | ** Glycémie > 16.7 mmol/l | ||
| + | ** HbA1c > 10% | ||
| + | ** Symptômes d'hyperglycémie (polydipsie, polyurie) | ||
| + | ** Preuve de catabolisme augmenté (perte de poids, hypertriglycéridémie, cétose) | ||
| + | |||
| + | * Glargine (Lantus): pour patients naïfs d'insuline: introduction par 10 U quotidiennes ou 0.2 U/kg<ref>https://www.lantus.com/hcp/dosing-injection/insulin-dose-and-dosing-calculator</ref> | ||
== Complications == | == Complications == | ||
=== Microvasculaires === | === Microvasculaires === | ||
| − | * For patients with type 2 diabetes and chronic kidney disease, the ADA recommends that physicians consider use of a sodium–glucose cotransporter 2 inhibitor (typically empagliflozin) or glucagon-like peptide 1 receptor agonist (typically liraglutide) shown to reduce risk of chronic kidney disease progression as part of the antihyperglycemic regimen. | + | * <u>Néphropathie diabétique</u><ref>[https://www.revmed.ch/revue-medicale-suisse/2012/revue-medicale-suisse-330/nephropathie-diabetique Rev Med Suisse 2012; 8: 473-9]</ref> |
| − | + | ** Recherche de '''microalbuminurie''' = albuminurie >300 mg/24 h par le rapport albuminurie/créatininurie ACR [mg/g] ou albuminurie [mg/l] de préférence dans les urines du matin minimum 1x/année → si pathologique, confirmer par ≥2 dosages sur 3 échantillons sur une période de trois à six mois. Traitement = IEC pour la néphroprotection | |
| − | * | + | *** Diabète de type 1: dépistage <u>dès 5 ans après le diagnostic</u> |
| − | ** | + | *** Diabète de type 2: dépistage <u>au moment du diagnostic</u> |
| + | ** Recherche d'une '''diminution du GFR''' (MDRD) | ||
| + | ** For patients with type 2 diabetes and chronic kidney disease, the ADA recommends that physicians consider use of a sodium–glucose cotransporter 2 inhibitor (typically empagliflozin) or glucagon-like peptide 1 receptor agonist (typically liraglutide) shown to reduce risk of chronic kidney disease progression as part of the antihyperglycemic regimen. | ||
| + | |||
| + | * <u>Rétinopathie diabétique</u> | ||
| + | ** Contrôle ophtalmologique 1×/année | ||
| + | |||
| + | * <u>Polyneuropathie diabétique</u> | ||
| + | ** Examen clinique des pieds: pouls (doppler si besoin), '''pallesthésie, monofilament''' | ||
| + | ** Si présence: soins de pied spécialisés auprès d'un podologue | ||
| + | |||
=== Macrovasculaires === | === Macrovasculaires === | ||
| − | * In patients with type 2 diabetes with established CVD, SGLT2 inhibitors or GLP-1 receptor agonists with proven CVD benefit are recommended as part of the antihyperglycemic regimen. | + | * <u>Dyslipidémie</u> |
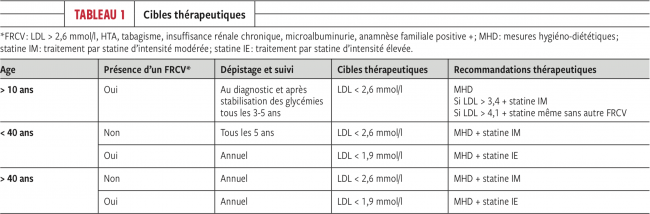
| + | ** [[Fichier:Capture d’écran 2021-08-31 à 06.56.10.png|650px|vignette|center|Source: Rev Med Suisse 2018 ; 14 : 1118-22]] | ||
| + | ** In patients with type 2 diabetes with established CVD, SGLT2 inhibitors or GLP-1 receptor agonists with proven CVD benefit are recommended as part of the antihyperglycemic regimen. | ||
** Empagliflozin has been shown to reduce cardiovascular-related events and all-cause mortality in patients with type 2 diabetes mellitus and cardiovascular disease. | ** Empagliflozin has been shown to reduce cardiovascular-related events and all-cause mortality in patients with type 2 diabetes mellitus and cardiovascular disease. | ||
* Initial recommended antihypertensive regimens include ACE inhibitors, angiotensin receptor blockers (ARBs), dihydropyridine calcium channel blockers, and thiazide diuretics. | * Initial recommended antihypertensive regimens include ACE inhibitors, angiotensin receptor blockers (ARBs), dihydropyridine calcium channel blockers, and thiazide diuretics. | ||
| Ligne 99 : | Ligne 152 : | ||
{| class="wikitable" | {| class="wikitable" | ||
! Condition clinique | ! Condition clinique | ||
| − | ! Cible | + | ! Cible HbA<sub>1c</sub> |
|- | |- | ||
| rowspan="2" | Jeunes adultes atteints d’un diabète récemment diagnostiqué et ne souffrant pas de maladie cardiovasculaires | | rowspan="2" | Jeunes adultes atteints d’un diabète récemment diagnostiqué et ne souffrant pas de maladie cardiovasculaires | ||
Version actuelle datée du 2 octobre 2023 à 14:08
Dépistage
- Le dépistage du diabète de type 1 (recherche d'auto-anticorps) chez un patient asymptomatique n'est pas recommandé.
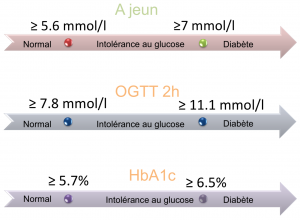
Diagnostic
- Diagnostic: l'un des tests suivants positif à deux reprises
- Dosage de l'hémoglobine glyquée (HbA1c) ≥ 6,5 % (CAVE sous-évalué en cas d'anémie)
- Glycémie plasmatique à jeûn (dosage effectué à jeûn depuis 8h ou régime zéro calorie) ≥ 7 mmol/l
- Test de tolérance orale au glucose (OGTT, HGPO; prise de 75 g de glucose, puis glycémie 2h plus tard) ≥ 11,1 mmol/l (meilleure sensibilité par rapport aux deux tests précédents)
- Remarques: L'HbA1c ne convient pas comme critère diagnostique dans les situations suivantes[1] → dosage de la fructosamine (albumine glyquée)
- Hémoglobinopathies (HbS, HbC, HbF, HbE)
- Turnover érythrocytaire augmenté (anémie hémolytique, transfusions sanguines et hémolyse subclinique lors de VIH)
- Insuffisance hépatique ou rénale sévère
- Diabète gestationnel, diabète de type 1 ou diabète sucré associé à une fibrose cystique
- Attention à l'interférence avec un déficit en fer (qui donne une HbA1c faussement élevée), la prise de doses élevées de vitamine C et E et l’âge (plus de 70 ans HbA1c + 0,4%)
Entités
Diabète de type 1
Auto-immun (type 1A)
Présence ≥1 auto-anticorps:
- Ac anti-acide glutamique décarboxylase (GAD65)
- Ac anti-tyrosine phosphatases IA-2 et IA-2β
- Ac anti-îlots de Langerhans (moins spécifiques)
- Ac anti-insuline
- Ac anti-transporteurs du zinc (Zn T-8)
Latent autoimmune diabetes in adults (LADA)
- Auto-anticorps positifs
- Âge adulte au moment de la survenue du diabète (>35 ans)
- Insulino-indépendance transitoire (au moins lors des 6 premiers mois après le diagnostic
Idiopathique (type 1B)
Absence d'auto-anticorps
- Plus fréquent chez les patients de descendance asiatique ou africaine
Diabète de type 2
Maturity-onset diabetes of youth (MODY)
Diabète gestationnel
- Dépistage: entre 24 et 28 semaines SA
- Diagnostic: test de surcharge avec 75 g de glucose oral à réaliser pour toutes les femmes entre 24 et 28 semaines + glycémie à 1h et à 2h
- Glycémie à jeun ≥ 5,1 mmo/l
- Glycémie à 1 h ≥ 10 mmol/l
- Glycémie à 2 h ≥ 8,5 mmol/l
- Un seul critère est suffisant pour poser le diagnostic
- Remarques:
- Concerne 10–15% des grossesses
- Risque augmenté de macrosomie et de dystocie. Risque de récidive de DG à la prochaine grossesse.
- Risque augmenté de DM type 2: dépistage du DM recommandé dans les 4–6 s post-partum puis tous les 3 ans.
- Le dosage de la glycémie doit être réalisé sur du plasma veineux et il est important de s’assurer que la femme est réellement à jeun depuis minuit. Les dosages capillaires ne sont pas suffisamment fiables pour être utilisés lors du diagnostic.
- Le tube de sang doit être spécifiquement conçu pour ce dosage, donc inclure un inhibiteur de la glucose oxydase (sinon, on constate une diminution de l’ordre de 1 mmol/L par heure de délai avant le dosage)
Prise en charge
- Auto-mesure de la glycémie (p. ex: avant les repas, au coucher, avant et après l'activité physique, avant l'emploi de machines)
- Vaccination annuelle contre la grippe saisonnière, contre le pneumocoque (PPVS23), et la série de vaccination contre l'hépatite B
Traitement pharmacologique
- Diabète de type 1: recommandation d'un schéma basal-prandial
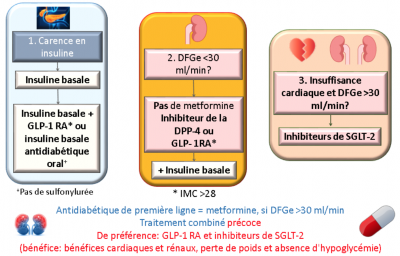
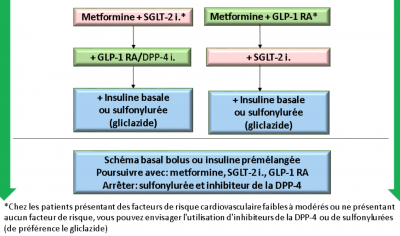
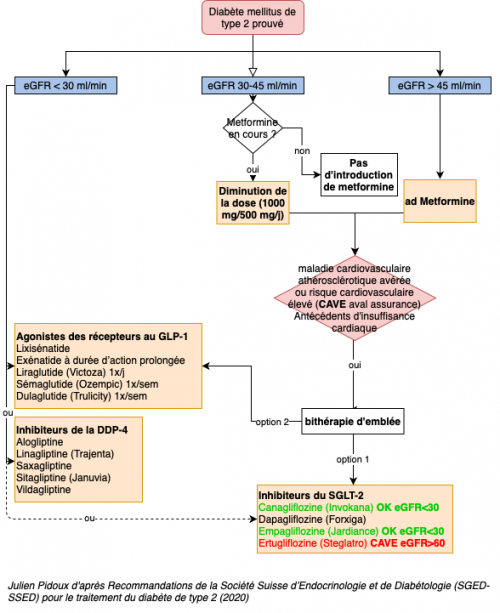
- Diabète de type 2:
| Classe | Représentants | Avantages | Inconvénients | Intro |
|---|---|---|---|---|
| Biguanides | Metformine | Efficacité: +++ | Risque d'acidose lactique | 500 (−1000) mg 1×/j pdt 7j puis 500 (−1000) mg 2×/j si bonne tolérance digestive[2] |
| Agonistes du récepteur au GLP-1 | Lixisénatide Exénatide à durée d’action prolongée Liraglutide (Victoza®, Saxenda®) Sémaglutide (Ozempic®) Dulaglutide |
Efficacité: +++ Réduction des événements cardiovasculaires en prévention 2° Néphroprotection: réduction de l'apparition d'albuminurie Réduction des AVC Perte pondérale |
Injection doit être acceptée par le patient
(Augmentation du risque de pancréatite pour le liraglutide ?) |
inj ss-cut 1×/j (ou 1×/s pour sémaglutide) |
| Inhibiteurs du SGLT2 | Canagliflozine Dapagliflozine (Forxiga®) Empagliflozine (Jardiance®) Ertugliflozine |
Efficacité: ++ Réduction des événements cardiovasculaires en prévention 2° Néphroprotection: la réduction du DFGe de 40 à 50%, le ralentissement de la progression de la maladie rénale et le temps avant la mise en dialyse. Perte pondérale Baisse de la pression artérielle |
Risque d'acidocétose diabétique euglycémique → stopper en cas d'affection aiguë Risque d'infections génitales Polyurie, polydipsie |
|
| Inhibiteurs de la DPP-4 | Alogliptine Linagliptine Saxagliptine Sitagliptine (Januvia®) Vildagliptine |
Efficacité: ++ Neutre dans la prise pondérale Faible risque d'hypoglycémie |
Pas d'effet positif sur les événements cardiovasculaires | |
| Sulfonylurées | Gliclazide Glibenclamide Glimépiride |
Efficacité: +++ | Prise pondérale Hypoglycémie Sauf gliclazide = sulfonylurée de choix |
|
| Thiazolidinediones (glitazones) | Pioglitazone | Efficacité: +++ | Prise pondérale A proscrire dans l'insuffisance cardiaque Pas intégrées dans les recommandations vu les faibles parts de marché Pioglitazone: risque augmenté de carcinome de la vessie après ttt > 1 année |
|
| Glinides | Répaglinide | Pas intégrées dans les recommandations vu les faibles parts de marché |
Insulines
- Indications à l'insulinothérapie[3]:
- Glycémie > 16.7 mmol/l
- HbA1c > 10%
- Symptômes d'hyperglycémie (polydipsie, polyurie)
- Preuve de catabolisme augmenté (perte de poids, hypertriglycéridémie, cétose)
- Glargine (Lantus): pour patients naïfs d'insuline: introduction par 10 U quotidiennes ou 0.2 U/kg[4]
Complications
Microvasculaires
- Néphropathie diabétique[5]
- Recherche de microalbuminurie = albuminurie >300 mg/24 h par le rapport albuminurie/créatininurie ACR [mg/g] ou albuminurie [mg/l] de préférence dans les urines du matin minimum 1x/année → si pathologique, confirmer par ≥2 dosages sur 3 échantillons sur une période de trois à six mois. Traitement = IEC pour la néphroprotection
- Diabète de type 1: dépistage dès 5 ans après le diagnostic
- Diabète de type 2: dépistage au moment du diagnostic
- Recherche d'une diminution du GFR (MDRD)
- For patients with type 2 diabetes and chronic kidney disease, the ADA recommends that physicians consider use of a sodium–glucose cotransporter 2 inhibitor (typically empagliflozin) or glucagon-like peptide 1 receptor agonist (typically liraglutide) shown to reduce risk of chronic kidney disease progression as part of the antihyperglycemic regimen.
- Recherche de microalbuminurie = albuminurie >300 mg/24 h par le rapport albuminurie/créatininurie ACR [mg/g] ou albuminurie [mg/l] de préférence dans les urines du matin minimum 1x/année → si pathologique, confirmer par ≥2 dosages sur 3 échantillons sur une période de trois à six mois. Traitement = IEC pour la néphroprotection
- Rétinopathie diabétique
- Contrôle ophtalmologique 1×/année
- Polyneuropathie diabétique
- Examen clinique des pieds: pouls (doppler si besoin), pallesthésie, monofilament
- Si présence: soins de pied spécialisés auprès d'un podologue
Macrovasculaires
- Dyslipidémie
- In patients with type 2 diabetes with established CVD, SGLT2 inhibitors or GLP-1 receptor agonists with proven CVD benefit are recommended as part of the antihyperglycemic regimen.
- Empagliflozin has been shown to reduce cardiovascular-related events and all-cause mortality in patients with type 2 diabetes mellitus and cardiovascular disease.
- Initial recommended antihypertensive regimens include ACE inhibitors, angiotensin receptor blockers (ARBs), dihydropyridine calcium channel blockers, and thiazide diuretics.
Autres
Cible HbA1c
| Condition clinique | Cible HbA1c |
|---|---|
| Jeunes adultes atteints d’un diabète récemment diagnostiqué et ne souffrant pas de maladie cardiovasculaires | <7% |
| (un taux de plus strict <6,5% peut être visé chez les patients n’ayant pas de risque significatif d’hypoglycémie) | |
| Patients âgés souffrant d’un diabète de longue durée et patients ayant des antécédents d’hypoglycémie sévère, une espérance de vie limitée, des complications micro et/ou macro- vasculaires avancées ou de nombreuses comorbidités, et qui sont traités avec une sulfonylurée ou de l’insuline | (7,5−) <8% |
Références
Guidelines suisses (2020): https://www.sgedssed.ch/fr/diabetologie/recommandations-de-la-ssed-diabetologie